Urealniono wymagania dotyczące umiejętności nabywanych przez studentów
Wyszliśmy z założenia, że student musi mieć zadaną konkretną czynność do wykonania z pacjentem podczas zajęć praktycznych. Taką, którą sam przeprowadzi - mówi prof. Leszek Domański
W nowych standardach zawarto również wprowadzenie wystandaryzowanego egzaminu praktycznego (OSCE), obowiązkowego, zamykającego VI rok studiów na kierunku lekarskim
Panie Profesorze, od 30 grudnia konsultowany jest projekt rozporządzenia Ministra Edukacji i Nauki, zawierający propozycje zmian standardów nauczania na kierunku lekarskim. Wcześniej przedstawiciele Ministerstwa Zdrowia zapowiadali, że zmiany mają zmierzać ku upraktycznieniu studiów. Zespół pracujący nad propozycjami zmian w standardach brał pod uwagę głosy studentów?
Prof. Leszek Domański: Mieliśmy je na uwadze. Studenci powinni też mieć wpływ na kreowanie standardów, bo one są dla nich.
W swoich uwagach studenci przede wszystkim zgłaszali przeciążenie ilością teoretycznej wiedzy do opanowania w zakresie nauk morfologicznych - m.in. anatomii, histologii i naukowych podstaw medycyny - np. biochemii czy fizjologii.
Pierwsze dwa lata nauki na studiach lekarskich dotyczą w większości stricte wiedzy teoretycznej. Choć to już w uczelniach zaczyna się zmieniać. Dobrym rozwiązaniem jest umiejętne wprowadzanie od pierwszych lat studiów zajęć modułowych, gdzie łączy się i wykorzystuje wiedzę w nurcie klinicznego myślenia.
Prowadząc studentów przez naukę medycyny tłumaczy się im, że wiedza teoretyczna nie jest po to, jak czasami zwykli mawiać, żeby „zdać egzaminy i zapomnieć”. Trzeba pokazać, uświadomić studentom, że m.in. nauki morfologiczne, naukowe podstawy medycyny są niezbędne w późniejszej pracy lekarza.
W nowym spojrzeniu na standardy kształcenia chodziło o przeniesienie części zagadnień z nauk podstawowych również na zajęcia praktyczne i kliniczne. Aby wiedza teoretyczna skomasowana dotąd przeważnie w dwóch pierwszych latach studiów mogła znaleźć zastosowanie w latach następnych.
100 godzin, które w swej treści zajmowały nauki morfologiczne i naukowe podstawy medycyny zostały przeniesione do nauk klinicznych zabiegowych i niezabiegowych. Zrobiliśmy to po to, żeby student korzystał z tej wiedzy także podczas zajęć klinicznych widząc związek wiedzy teoretycznej i praktycznej. To rozwiązanie wydaje mi się absolutnie słusznie.
A przykład takiego rozwiązania?
Proszę zauważyć, że w propozycjach nowych standardów nie ma przedmiotów. Zatem nie ma sugestii w standardach nauczania, że np. anatomia, histologia czy cytofizjologia są przedmiotami wykładanymi w oparciu o nauczanie tradycyjne, natomiast mamy tutaj treści, które można przekazać także nauczając studentów już od pierwszego roku pewnych elementów klinicznych.
Standardy umożliwiają nie tylko przeniesienie części elementów nauk podstawowych na lata wyższe, ale także wcześniejsze rozpoczęcie podstawowej praktyki opartej o pracę z pacjentem.
Jeżeli student pierwszych lat studiów będzie miał kontakt z pacjentem, a nie tylko z naukami podstawowymi nauczanymi tradycyjnie, to jednocześnie uzyska potwierdzenie, że podstawy teoretyczne w nauczaniu służą temu, aby można tę wiedzę wykorzystać w pracy lekarza. To np. komunikowanie się z pacjentem, koncentrowanie także na symptomatologii a nie tylko na jednostkach chorobowych.
Umiejętności zdobywane w warunkach klinicznych dotąd na wyższych latach studiów można realizować wcześniej. To jest właściwie główna idea zmian w tych standardach kształcenia.
Aktualnie standardy też pozwalają na nowoczesną realizację programu kształcenia, ale te znowelizowane wprost wskazują na takie myślenie. Jednoczesne nauczanie nauk podstawowych i klinicznych, jest możliwe w nauczaniu modułowym.
Na przykład mając przypadek chorego z zakażeniem bakterią E. coli omawiamy też zagadnienia dotyczące zwalczania tej bakterii antybiotykami. To jest sposób nauczania wprowadzający do zajęć praktycznych mikrobiologię i farmakologię. W systemie tradycyjnym uczymy mikrobiologii, farmakologii i po latach próbujemy tę wiedzę scalić.
Ale jak umożliwić studentom jeszcze szerszy kontakt z praktyką, skoro wymaga to większego angażowania chorych pacjentów?
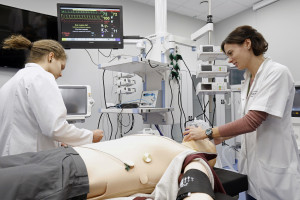
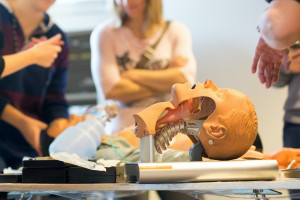
Uczelnie posiadają Centra Symulacji Medycznej. Także tam można realizować te treści, które są zapisane w standardach. Oczywiście nie zastępujemy kontaktu z pacjentem symulacją, ale można niektóre elementy znakomicie przećwiczyć w warunkach symulowanych. Te skomputeryzowane urządzenia potrafią symulować niektóre zjawiska fizjologiczne w sposób wiernie oddający realia pracy z pacjentem.
W nowych standardach kształcenia na kierunku lekarskim pozostawiono 45 praktycznych umiejętności z ponad 100, których posiadanie wcześniej było wymagane do zaliczenia i potwierdzenia wpisem w książeczce umiejętności praktycznych studenta. Skąd takie podejście?
Mieliśmy na uwadze urealnienie nauczania. W standardach znajdowały się "martwe" wymagania. Np. drenaż osierdzia czy worka osierdziowego. Taka umiejętność była zapisana, wśród tych, którymi ma wykazać się student VI roku. Niejeden lekarz nie wykonywał takiej procedury, a co dopiero nabywanie tej umiejętności przez studenta podczas roku praktycznego.
Jeśli prowadzący zajęcia nie są w stanie takiej czy innej czynności realnie pokazać lub można je obejrzeć tylko na filmie, to takie zajęcia praktyczne zabierają czas i prawie nie przynoszą korzyści studentowi.
Wątpliwości budziły treści nauczania, które zakładały, że student współuczestniczy przy wykonywaniu czynności medycznych. Ale co to praktycznie znaczy? Jeśli współuczestniczy patrząc, biorąc udział w zajęciach licznej grupy studentów, to tej umiejętności tylko patrząc się nie nauczy.
Wyszliśmy z założenia, że student musi mieć zadaną konkretną czynność do wykonania z pacjentem podczas zajęć praktycznych. Taką, którą sam przeprowadzi. To absolutnie nie jest minimalizm, ale realizm.
Od studenta 6 roku kierunku lekarskiego oczekuje się konkretnych działań: zebrania wywiadu, zbadania pacjenta, współuczestniczenia w rozpisaniu procesu diagnostyczno-leczniczego, czyli decydowaniu jak należy postąpić z pacjentem. Umiejętności zawarte w praktycznym nauczaniu są tymi, które absolutnie student może samodzielnie wykonać pod nadzorem, bo jest do tego przygotowany teoretycznie i podczas nauczania klinicznego.
Jakie praktyczne umiejętności są zatem wymagane od studenta, który kończy VI rok kierunku lekarskiego?
To m.in. umiejętność prowadzenia zabiegów resuscytacyjnych u dorosłych z użyciem automatycznego defibrylatora zewnętrznego. Student, choć jeszcze nie lekarz, musi umieć przeprowadzić zabieg resuscytacyjny. Także musi potrafić wykonać czynności asystujące przy porodzie fizjologicznym.
Wśród wymaganych 45 umiejętności praktycznych można znaleźć np. umiejętność przeprowadzenia badania psychiatrycznego pacjenta. Oczywiście i takie działania jak np. zaopatrzenie krwawienia zewnętrznego, doraźnie unieruchomienie kończyny w typowych sytuacjach klinicznych i skontrolowanie poprawności ukrwienia kończyny po założeniu opatrunku unieruchamiającego, wykonanie badania usg w stanach zagrożenia życia i zinterpretowanie wyniku, i inne.
W standardach założono wprowadzenie na VI roku egzaminu standaryzowanego, wspólnego dla wszystkich uczelni. Co ma dać?
Można go w pewnym sensie porównać do LEK-u, przeprowadzonego w formie testu, który jest równy dla wszystkich studentów kończących uczelnię. Proponujemy wprowadzenie wystandaryzowanego egzaminu praktycznego, obowiązkowego, zamykającego VI rok studiów. Ich przeprowadzanie da pewność, że student będzie przygotowany do bezpośredniego wykonywania pracy lekarskiej.
Egzamin praktyczny może być realizowany w Centrum Symulacji Medycznych oraz w warunkach klinicznych. Ma przedstawić wybraną sytuację kliniczną, w której student musi sobie poradzić z problemem pacjenta, w tym z sytuacją wymagającą podjęcia działań ratujących życie.
To działanie może być nagrywane, analizowane, oceniane. Mamy narzędzie, które pozwala zobiektywizować ocenę sposobu w jaki student rozwiązuje problem kliniczny. Celem egzaminu jest zweryfikowanie tych podstawowych umiejętności praktycznych, które powinien nabyć student.
Gdzie te zmienione standardy kształcenia przyszłych lekarzy, o których rozmawiamy lokują nas wśród innych krajów europejskich?
Absolutnie nie odbiegają od standardów europejskich. W sumie jest to 5.700 godzin nauki. Od lat dyplomy studentów polskich uczelni medycznych są akceptowane za granicą.
W tych standardach są zapisy, które dokładnie pokazują jak realizować uzyskanie efektów kształcenia. Uczelnie muszą być wyposażone w odpowiednią infrastrukturę i bazę dydaktyczną pozwalającą na uzyskanie efektów kształcenia się jak np. prosektorium, tak jak do tej pory, czy odpowiednią bazę kliniczną opartą o własną infrastrukturę szpitali klinicznych oraz podmioty lecznicze zewnętrzne. Symulacje muszą być przeprowadzane na symulatorach wysokiej wierności, bo tylko one dają pewność, że symulacja odwzorowuje rzeczywistą sytuację.
Chcę podkreślić, że zmiana standardów nie ma nic wspólnego z rozszerzeniem prowadzenia kierunków lekarskich na kolejne uczelnie. Standardy zostały zmienione w takim kierunku, by upraktycznić naukę na kierunku lekarskim, unowocześnić je i dostosować do aktualnej wiedzy.
Materiał chroniony prawem autorskim - zasady przedruków określa regulamin.
Dowiedz się więcej na temat:



































 Bengali (Bangladesh) ·
Bengali (Bangladesh) ·  English (United States) ·
English (United States) ·  Polish (Poland) ·
Polish (Poland) ·